Lesiones músculoesqueléticas y medicina del trabajo
Introducción
Las lesiones músculoesqueléticas (en adelante LMS) pueden afectar a los músculos, nervios, vasos sanguíneos, tendones, articulaciones, cartílagos, discos vertebrales y pueden consistir en resentimientos y dolores, esguinces, estiramientos, desgarres del sistema músculoesquelético o del tejido conectivo. Independientemente de la ocupación del individuo, pueden ser de carácter episódico o crónico y pueden ser agravadas por el trabajo, o enteramente ser relacionadas a factores del ambiente de trabajo. En ambos casos, evolucionan a través del tiempo y pueden progresar de ser muy leves a muy severas y persistentes. Los mayor parte de los dolores persistentes no debidos a cáncer, son de origen músculoesquelético, por tanto es el dolor crónico más común (Musculoskeletal Conditions, 2018).
En un ambiente laboral, se relacionan con las actividades o posturas físicas que el trabajador debe de adoptar para realizan las funciones de su ocupación. Generalmente no son amenazantes de la vida del trabajador, pero afectan importantemente la eficiencia del trabajo y la calidad de vida del individuo.
En los ambientes de trabajo las lesiones pueden originarse o agravarse, según las tareas físicas que un individuo lleva a cabo para cumplir con las funciones de su ocupación. Las lesiones relacionadas con el trabajo ocurren cuando se dan en las siguientes necesidades físicas de trabajo:
- Posturas fijas o constreñidas
- Movimientos repetidos y continuados
- Fuerza inusual concentrada en partes menudas del cuerpo como las manos y muñecas
- Un ritmo de trabajo que no deja tiempo de recuperación entre cada movimiento
Al respecto(Nelson et al., 1992) definió ritmo de alta repetición <30 segundos y de baja repetición >30 segundos. Existe consenso, de que esfuerzo que requiere <15% de apretón es leve y aquel >50%, como fuerte.
Ilustrativo de fuerza inusual en partes menudas, es la alta prevalencia de túnel carpal ocupacional en comparación a sujetos no empleados (0.6 por 1000 vs 0.3 in hombres y 1.7 vs 0.8 en mujeres), con prevalencia en empleados bajo observación médica de un 11% en hombres y un 15% en mujeres en (Ha et al., 2009).
Como también la identificación en ciertas ocupaciones, de factores que aumentan la probabilidad de sufrir trastornos músculoesqueléticos con localizaciones y características bien reconocibles. Este es el caso de conductores de minibus, donde se reporta en un estudio de un total de148 choferes, un total116 (78.4%) haber sufrido de dolor durante los últimos 12 meses. La prevalencia de las varias formas fue: dolor lumbar (58.8%), de cuello (25%), de espalda (22.3%), de hombro pain (18.2%), de rodilla (14.9%), de tobillo (9.5%), de muñeca (7.4%), de codo (4.7%), de cadera/muslo (2.7%). Una regresión logística múltiple ajustada para factores de confusión, mostró que no practicar ejercicio físico o muy poco (OR = 4.9; 95% CI = 1.5–16.5;), conducir más de 12 horas al día (OR = 2.9; 95% CI = 1.1–7.8;
), y conducir un mínimo de 5 días por semana (OR = 3.7; 95% CI = 1.4–9.4; ) son factores que marcadamente predicen la probabilidad de padecer de un trastorno músculoesquelético (Abledu et al., 2014).
Curiosamente el patrón de frecuencia de dolor lumbar, cuello, hombro, y luego con variaciones menores para codo, muñeca/mano o rodilla parece ser un patrón bastante constante en las diferentes ocupaciones (Harcombe et al., 2010)(Ghasemkhani, M., 2008) (Foong et al., 2014).
Para trabajadores manuales, el riesgo relativo se traslada a cuello y hombro donde se identifican los factores biomecánicos de trabajo manual por >60min por día, trabajo con manos por encima de los hombros por >60min por día y manejo de herramientas vibradoras por >30min por día como determinantes de padecer trastornos músculoesqueléticos en dichas partes anatómicas (Grooten, 2006). Un patrón similar ha sido identificado para los dentistas (Rahmani Nahid, 2013).
Adicionalmente los factores sicosociales de lugar de trabajo tales como cultura organizacional, clima de seguridad y salud ocupacional y los factores humanos de grupo, pueden incrementar la probabilidad que las lesiones se favorezcan con estrecha relación al ambiente de trabajo. De existir dicha contribución, generalmente los factores se combinan e interactúan, visto que ninguno de estos directamente y por si mismo, pueda contribuir a favorecer la lesión.
¿Por qué nos impactan las lesiones musculoesqueléticas?
Si bien estas condiciones pueden afectar a la población desde edad temprana para influir fuertemente en nuestra vida, por el peso de enfermedad no-fatal sobre la calidad de vida y una contribución de un 26% músculoesquelética (Oakman, Clune, & Stuckey, 2019) a ese peso, se comprende aún mejor el impacto, cuando se considera que en el 2012 la mitad de los adultos en los EE.UU, reportaran haber sido diagnosticados de padecer alguna condición músculoesquelética. Para edades >65 años, 3 de cada 4 manifestaron de padecerlas. El dolor lumbar ha permanecido como el contribuyente mayor a la incapacidad global (representado por 16% de años vividos con incapacidad), y ha figurado como primera causa en el índice de peso de enfermedad sobre la calidad de vida, desde que se introdujo en 1990(GBD 2017 Disease and Injury Incidence and Prevalence Collaborators, 2018). Ahora bien, relacionado lo anterior con el trabajo y todas la profesiones, resulta que 25.5 millones de personas fueron afectadas por dolor de cuello o lumbar y por causa de ello, se perdieron 290.8 millones días de trabajo, para una pérdida por individuo, de 11.4 días (The Impact of Musculoskeletal Disorders on Americans —: Opportunities for Action, 2016).
En cifras,la pérdida se traduce a lo siguiente:
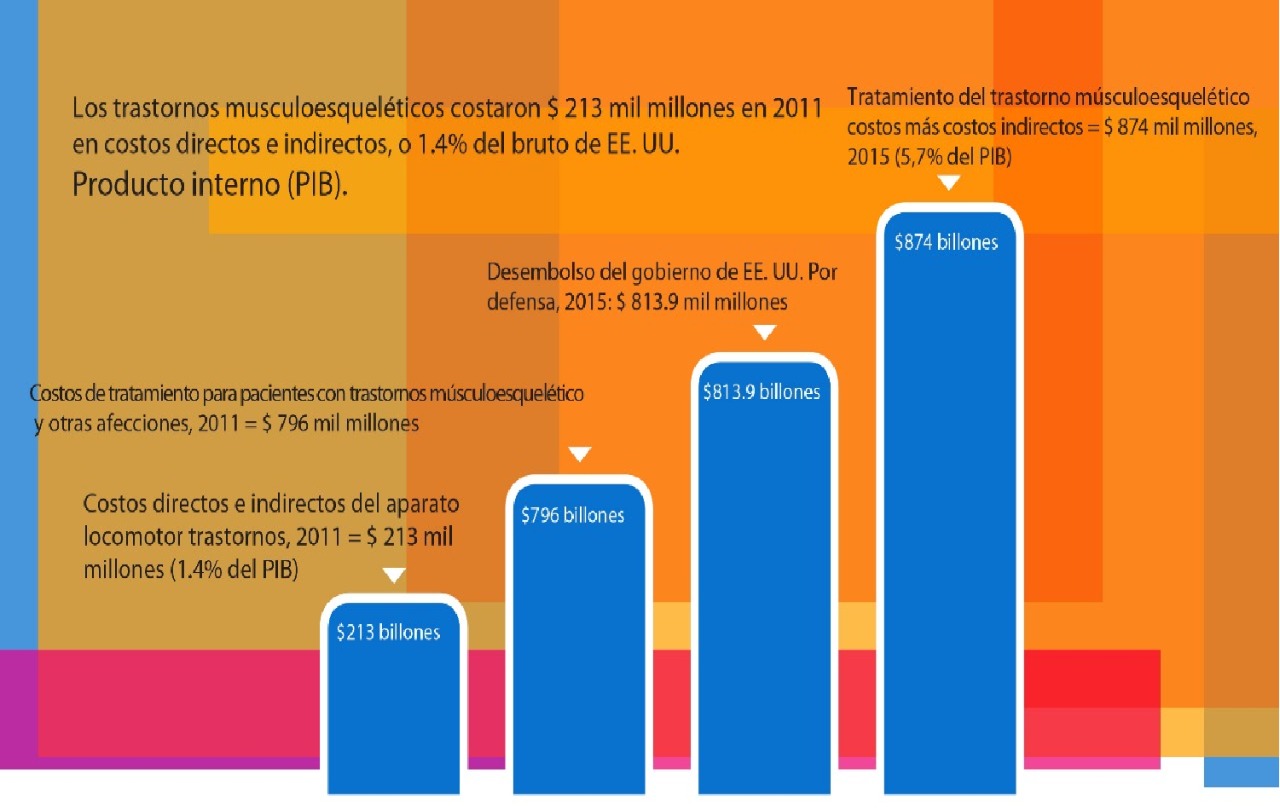 En el Reino Unido para el 2018, se perdieron 6.9 millones de días de trabajo para un promedio de 14 días por trabajador (Work related musculoskeletal disorder statistics (WRMSDs) in Great Britain, 2019, 2019) y se estimó una pérdida del 3.3% del PIB.
En el Reino Unido para el 2018, se perdieron 6.9 millones de días de trabajo para un promedio de 14 días por trabajador (Work related musculoskeletal disorder statistics (WRMSDs) in Great Britain, 2019, 2019) y se estimó una pérdida del 3.3% del PIB.
El hecho de que el valor de las pérdidas de días de trabajo se midan en términos del Producto Interno Bruto, pone en correcta perspectiva el serio problema de las LMS y el cual impacta la capacidad de producción de una nación. Muy elocuente resulta conocer que en le 2011 los EE.UU gastaron más dinero en atender los LMS que en el presupuesto de defensa cuando se tomaron en cuenta los costos indirectos.
Directamente en empresas el valor de las pérdidas puede no sentirse en su verdadero importe, si se desestiman los costos indirectos. En un estudio comisionado por la agencia francesa ANACT de condiciones de trabajo, para conocer el impacto de las LDS en compañías de 500 empleados, se determinó que los costos indirectos puede oscilar entre 10 a 30 veces del costo directo y el costo final situándose entre los €6800 a €11200 por lesión (Rahmani Nahid, 2013).
Fisiopatología de las lesiones músculoesqueléticas relacionadas al trabajo
Por varias décadas, un número creciente de métodos derivados de estudios en diversas disciplinas han sido aplicados con el objetivo de prevenir las LMS en el trabajo. Estas abarcan la epidemiología, la fisiología aplicada, la biomecánica, la macroergonómica física y organizacional, la ciencia del comportamiento humano, la ingeniería de producción, el manejo organizacional, la economía de la salud y de negocios, y la implantación científica.
A pesar de las numerosas medidas preventivas que han sido adoptadas, el peso global de las LMS ha aumentado durante los últimas 3 décadas hasta el año 2014 y con un leve disminución al 2017(van der Beek et al., 2017).
Estas disciplinas varían en sus propuestas y pese que algunas han buscado de integrar el conocimiento derivado de estudios pre-clínicos en animales los cuales exploraron científicamente los mecanismos de lesión y evaluaron aplicar intervenciones, más esfuerzos de enfoques multidisciplinarios(van der Beek et al., 2017), el costo beneficio de las medidas adoptadas ha sido negativo y si acaso los resultados marginales, en el mejor de los casos. No obstante, por no haberse hecho presente otros métodos que mejoren ese estado, se siguen aplicando insistentemente en el trabajo.
Más recientemente y por varias décadas, por lo menos se ha profundizado sobre los cambios estructurales que el trauma acumulativo puede ejercer en los tejidos y el aparato nervioso, y cómo estos cambios se relacionan al dolor de las LMS. Lo anterior, a la luz de lo que significa la inflamación y su resolución, según conceptos más actualizados. También tomando en cuenta la capacidad de tolerancia y adaptación de cada individuo a los retos músculoesqueléticos, que pueda afrontar en el trabajo.
Todo ser biológico posee capacidad de tolerancia y adaptación(Suzuki & Yamamoto, 2015); no seríamos seres vivientes si lo anterior no fuera del caso. Pero al no tomar en cuenta de que subyace en una LMS exactamente eso ─un proceso inflamatorio que el ser biológico debe de resolver─ se omite el meollo del asunto y todo aquello que se intente y no sea dirigido a resolver el proceso inflamatorio, va a ser fallido o va a empeorar la situación al perder el trabajador su capacidad de tolerancia y adaptación; lo anterior confundido por los factores sicosociales ya señalados.
En el 2015 y basado en investigaciones propias y que le precedieron, David J. Magee y colaboradores, en su libro sobre trauma acumulativo, puso muy en claro la relación que existe entre capacidad de tolerancia e inflamación. Muy atinadamente, relaciona la pérdida de tolerancia con inflamación no resuelta y los casos crónicos con cicatrización maladaptativa y cambios anatómicos de reorganización degenerativa.
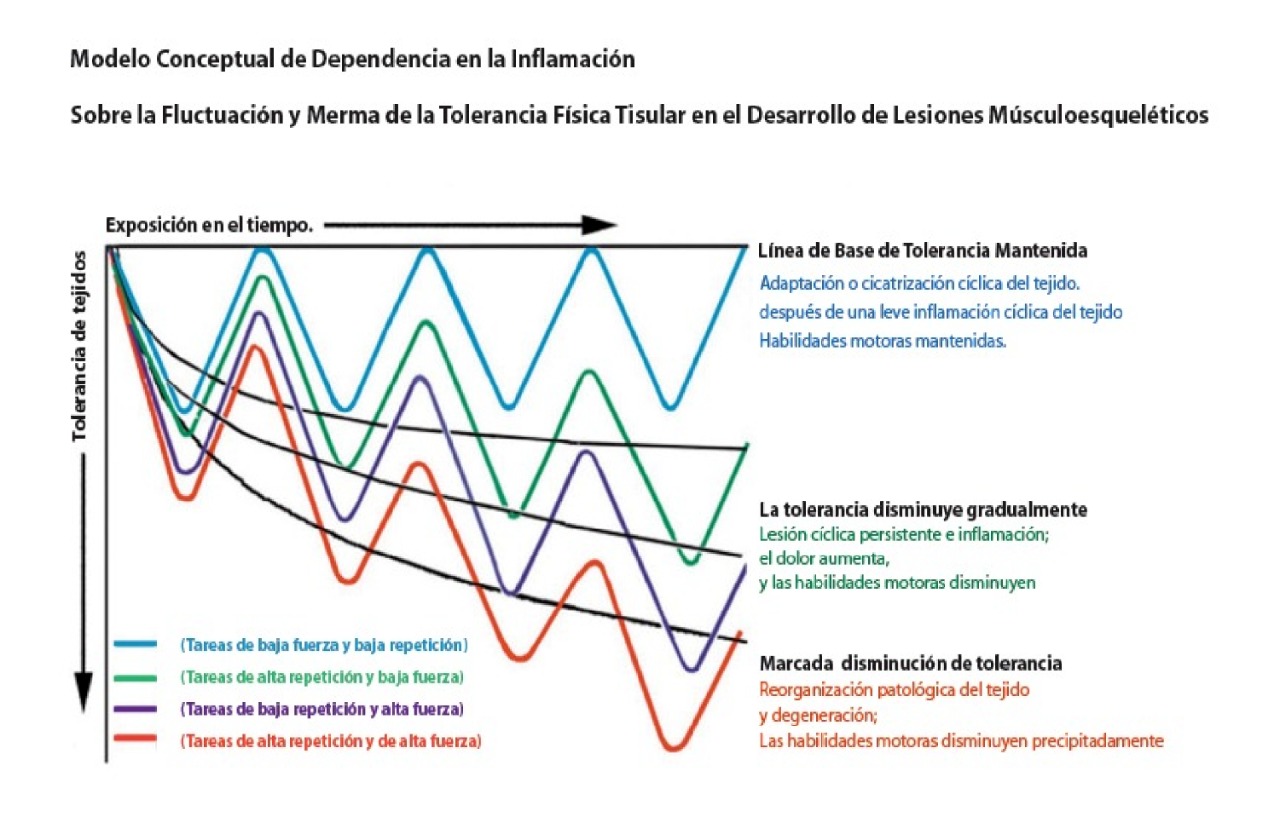
También en otro gráfico, propone lo que resulta muy claro de sus investigaciones. Mejor dicho, controlar las LMS mediante la modulación de la inflamación y su resolución, para prevenir que el trabajador entre a un ciclo vicioso de no resolución y de retroalimentación positiva(Magee et al., 2015); casi imposible de resolver una vez que los cambios degenerativos se consoliden:
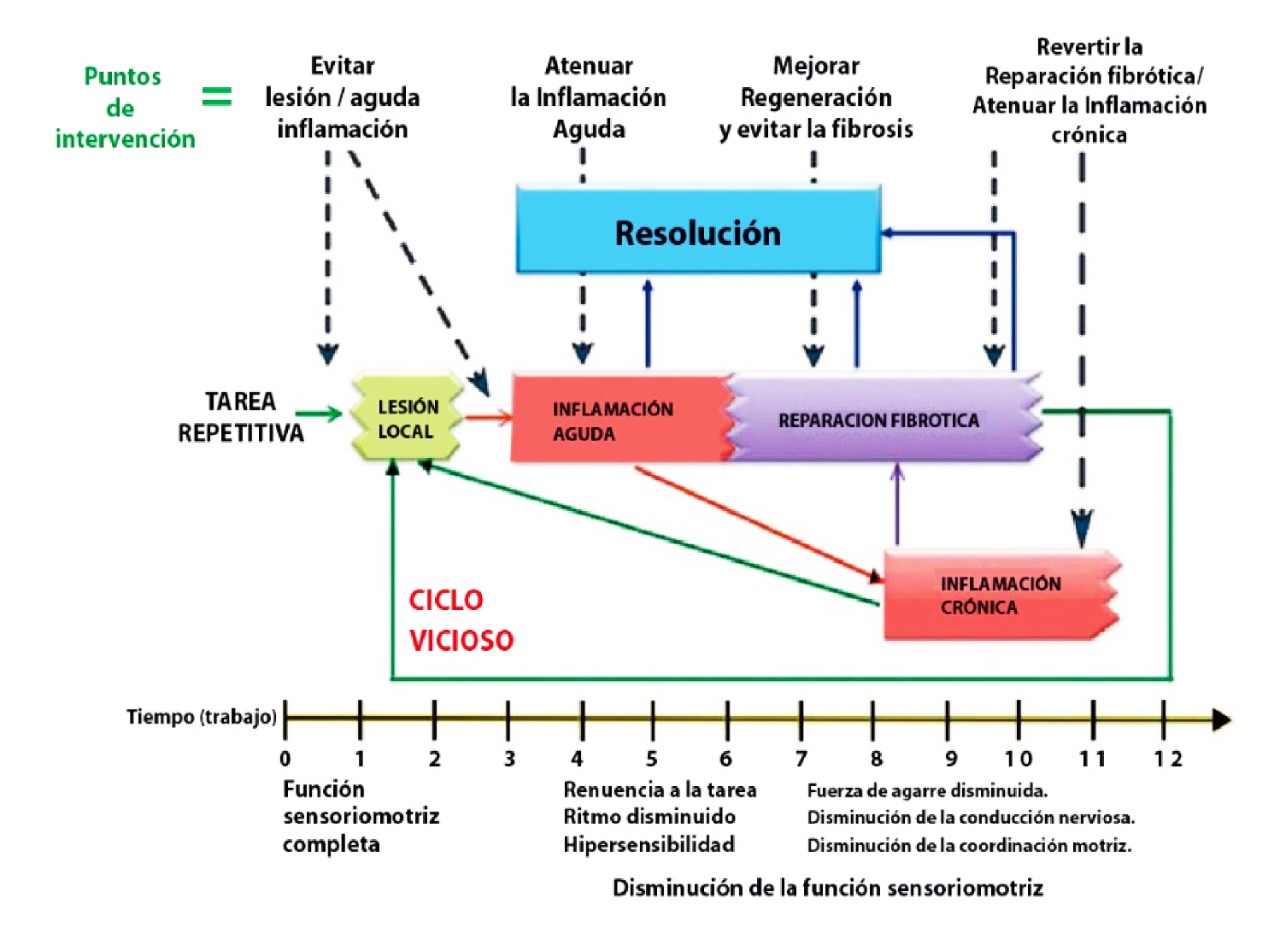
Estos conceptos esclarecen que de controlarse el proceso fisiopatológico, las LMS serían perfectamente manejables. No obstante, controlar la inflamación y asimismo inducir su resolución, cuando se sobrelleva carga continuada en tejido ya inflamado y maltratado, es una acción biológica muy especial y que no ha sido posible de conseguir con los métodos conocidos y establecidos. Baste notar lo que ha sucedido con la pandemia de SARS-CoV-2 y la perfecta incapacidad médica de abatir la inmunopatología que la tormenta de citocinas induce, en los pacientes afectados. En un cariz menos dramático, algo parecido sucede con las LMS y un sujeto que ha traspasado el umbral de la resolución, es un trabajador perdido.
Para facilitar la comprensión del tema, es interesante repasar brevemente, algunos de los hallazgos fisiopatológicos que antecedieron a las promulgaciones arriba expuestas, con énfasis en investigaciones en humanos. En pacientes con túnel carpal, Hirata los agrupó por duración de los síntomas (<3,4-7, 8-12, y >12 meses). Mediante biopsias tenosinoviales determinó cambios edematosos en el grupo <3 meses. Aumento de prostaglandina E2 (PGE2) y factor de crecimiento endotelial (VEGF) en el grupo 4-7. Mientras que en los pacientes con >7 meses los cambios fibróticos fueron constantes (Hirata et al., 2005).
(Freeland et al., 2002) también determinó aumento de PGE2 y de IL-6 en tejiido tenosinovial de 41 pacientes al momento del tratamiento quirúrgico. El pico de estos 2 factores y la IL-6 en el período intermedio de 4-7 por estimulación de prostaglandinas, parece indicar que contribuye a que el proceso gire hacia una reorganización maladaptativa.
En otros estudios en pacientes con síndromes de trauma acumulativo en la espalda de larga duración (mínimo 12 meses), los autores estudiaron el músculo trapecio mediante biopsias y hallaron miopatía con rasgadura muscular, aumento de frecuencia de fibras tipo citocroma-c-oxidasa negativas, denervación, isquemia y atrofia de fibras musculares pero sin evidencia de inflamación según los autores (Larsson et al., 2001). Por el contrario estudios de biopsias de los músculos interóseos dorsales en la mano de 29 pacientes con síndrome de trauma acumulativo, encontraron aumento de células inflamatorias junto a la miopatía descrita por Larsson (Dennett & Fry, 1988). Otros estudios han buscado relacionar los cambios tisulares del trauma acumulativo con biomarcadores en la sangre. (Freeland et al., 2002) detectó malondialdeido en el suero de pacientes con túnel carpal, pero sin aumento de PG-2, IL-6,
IL-1. En trabajadores de la construcción con trabajos de levantar materiales pesados, se detectó biomarcadores de síntesis y degradación de colageno, pero sin que el protocolo del estudio previera determinar biomarcadores de inflamación(Kuiper et al., 2005). (Barbe & Barr, 2006) detectaron en trabajadores con LMS de moderadas a severas y relacionadas con el trabajo, pero de duración no mayor a los 3 meses, aumento de IL-6, IL-1 y concluyeron que un proceso inflamatorio tempranero alimenta el establecimiento de las LMS y que es más notorio según la intensidad de estas. En trabajadores con bajo control del oficio y bajo estrés que padecían de una LMS, (Clays et al., 2005) logró detectar aumento de fibrinógeno en el plasma a pesar de no tener padecimientos cardiacos.
Los estudios pre-clínicos son interesantes por lo que se puede aprender de ellos, respecto de la adaptación que se puede esperar de un humano en el cumplimiento de los movimientos o esfuerzos que su trabajo le demande y las implicaciones al respecto. Muchos estudios en animales relacionan la magnitud de la carga del ejercicio con cambios inflamatorios. En un modelo de patada repetida controlada del tendón de Aquiles en conejos, se logró determinar que al bajar las repetición de 150/min a 75/min la hipercelularidad inflamatoria, el aumento de citocinas y aumento del mRNA de matriz extracelular presente a las 6-8 semanas se resuelve al prolongar el protocolo a 11 semanas. Se observó que el tejido a 11 semanas, presentaba signos de reorganización y un aumento del mRNA para colágeno tipo III y de la metaloproteinasa de la matriz(Archambault et al., 2001). En un modelo de estiramiento forzado muscular en ratas, se demostró que la repetición sostenida (3 días/semana) a alta velocidad (25 mm/s) y corto tiempo entre estiramientos, la miopatía e inflamación fue muy clara y con presencia de fibras musculares que no tiñen a la desmina (sinónimo de daño muscular), aumento del complemento C3 e infiltración de macrófagos. Al baja la velocidad a (10 mm/s) el músculo mostró por el contrario cambios adaptativos(Stauber & Willems, 2002). En un modelo en ratas de alcance repetitivo y de agarre de alimento, con o sin fuerza por 2h/día, 3 días/semana y por 8-12 semanas, se demostró inflamación a las 5 semanas en el grupo de alta repetición y baja fuerza (4 alcances por min, <15% fuerza de apretón) con aumento de infiltración de macrófagos en las extremidades superiores e inferiores y aumento de IL-1α a las 8 semanas. Dichos cambios estuvieron ausentes en el grupo de baja repetición y poca fuerza (2 alcances/min). Los autores hipotetizaron que en el primer grupo se excedió el umbral de tolerancia (Barr et al., 2004). En los estudios donde se excedió el umbral los cambios fueron irreversibles(Barr & Barbe, 2004) (Perry et al., 2005).
Neuroplasticidad y LMS
No es posible comprender la fisiopatología de las LMS sin tomar en consideración el dolor de carácter neuropático y sujeto a neuroplasticidad que, según descubrimientos recientes sobre cambios neurofisiológicos en el sistema nervioso central, se asocian a las alteraciones crónicas periféricas de las LMS. Adicionalmente a los cambios músculoesqueléticos, se han descubierto cambios a lo largo del neuro-eje medular y del tronco encefálico en cuanto a las propiedades y funciones de las neuronas en la corteza primaria matriz M1y sómatosensorial S1. Además se puede identificar alteraciones en las áreas mesolímbicas y prefrontales. Los primeros cambios, ocurren temprano y pueden ser beneficiosos los cuales coadyuvan a la resolución del problema periférico. Pero si la lesión perdura y periféricamente no se logra la resolución. los cambios centrales pierden su función original y más bien se tornan en fuente de desarrollo de dolor disfuncional y de incapacidad crónica, con sensibilización central y periférica que afectará el comportamiento motriz del sujeto por los cambios crónicos del área M1. Por los cambios del área S1, son comunes los trastornos emocionales, de comportamiento y cognitivos (Bk et al., 2009) (Benedict Martin Wand, 2008) (Costigan M, 2009).
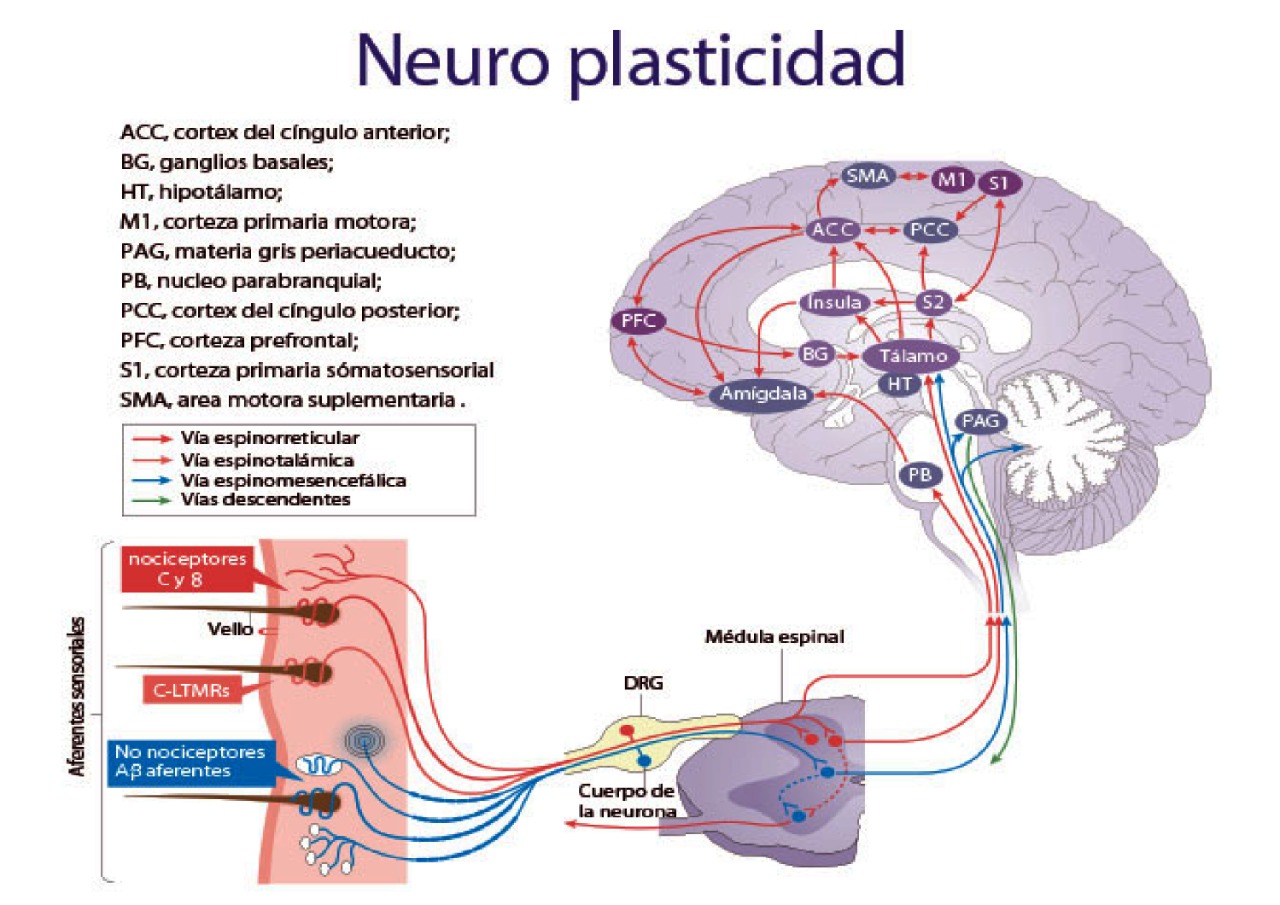
– Adaptado de (Kuner & Flor, 2017)
La figura ilustra claramente la interrelación que existe entre las ramificaciones periféricas del sistema nervioso y las estructuras medulares y centrales y se logra comprender como pueden afectarse entre ellas.
La afectación de excitabilidad, de respuesta y de la correcta organización somatotópica y de representación en S1 y M1, se correlacionan con la severidad y duración del dolor en la LMS. También afectan el control de habilidad motriz y del estado sicológico del sujeto. De manera que estos hallazgos cuestionan el manejo de las LDS e introduce muchos interrogantes. Resulta aparente a groso modo, que los intentos fallidos en tratar y rehabilitar a los trabajadores con LMS, son debidos al desconocimiento del efecto que los cambios neuroplásticos periféricos y centrales pueden tener en la severidad y persistencia del dolor y del estado sicosocial de los trabajadores afectados(Benedict Martin Wand, 2008) (Snodgrass et al., 2014).
Modulación de la inflamación resolutoria para el tratamiento de las LMS
Las LMS son paradigmáticas en cuanto su tratamiento y lo que significa científicamente resolver un proceso inflamatorio. En este documento, vista la evidencia presentada, se toma a las LMS, como causadas por un proceso inflamatorio en curso y a las crónicas, por un proceso inflamatorio no resuelto, con las graves implicaciones humanas y financieras que eventualmente impactan al ambiente de trabajo.
Desde hace más de 2 décadas, el control de la inflamación que conduce a su completa resolución ha sido estudiado en BioAcyl Corp Lb. La investigación produjo productos que logran exactamente ese cometido y con resultados excepcionales. Son productos autacoides sobre vehículo de polielectrolitos que ejercen el control del microambiente tisular afectado. No presentan efectos secundarios y no existe peligro de sobredosis o toxicidad.
El Bioactil, está indicado para resolver LMS agudas. Pero también puede ser utilizado en el proceso de inducción del trabajador y para lograr su adaptación al oficio, cuidando de no sobrepasar el umbral de tolerancia según el conocimiento derivado de los estudios pre-clínicos arriba citados.
Para el primer caso:
aplicar Bioactil sobre el área afectada de 2 a 4 veces al día, según demande la intensidad del dolor.
Pare el segundo caso:
Se aconseja aplicar Bioactil en el área que potencialmente puede ser afectada, antes y después de emprender el esfuerzo.
El Bioactil es perfectamente apto para ser usado en el ambiente de trabajo. Además de ser la aplicación placentera, no deja rastro de ningún olor que pueda contaminar el ambiente.
El Dynactil, está indicado para resolver LMS crónicas. Es un producto tópico de entrega transdérmica que logra revertir desde la periferia los cambios medulares y centrales del dolor neuropático. Se aplica sobre el área afectada y también sobre la piel del área de ganglios raquídeos de acuerdo a los metámeros afectados. Generalmente la aplicación de 2 veces al
día es altamente eficaz.

El Dynactil también, es totalmente apto para ser usado en el ambiente de trabajo.
Referencias
The impact of musculoskeletal disorders on americans —: Opportunities for action. (2016). Bone and Joint Initiative, USA.
Oakman, J., Clune, S., & Stuckey, R. (2019). Work-related musculoskeletal disorders in australia La Trobe University.
Work related musculoskeletal disorder statistics (wrmsds) in great britain, 2019. (2019). United Kindom: Health and Safety Excecutive.
Abledu, J. K., Offei, E. B., & Abledu, G. K. (2014, August 21). Predictors of Work-Related Musculoskeletal Disorders among Commercial Minibus Drivers in Accra Metropolis, Ghana [Research Article]. Advances in Epidemiology; Hindawi. https://doi.org/10.1155/2014/384279
Archambault, J. M., Hart, D. A., & Herzog, W. (2001). Response of rabbit Achilles tendon to chronic repetitive loading. Connective Tissue Research, 42(1), 13–23. https://doi.org/10.3109/03008200109014245
Barbe, M. F., & Barr, A. E. (2006). Inflammation and the pathophysiology of work-related musculoskeletal disorders. Brain, Behavior, and Immunity, 20(5), 423–429. https://doi.org/10.1016/j.bbi.2006.03.001
Barr, A. E., & Barbe, M. F. (2004). Inflammation reduces physiological tissue tolerance in the development of work-related musculoskeletal disorders. Journal of Electromyography and Kinesiology, 14(1), 77–85. https://doi.org/10.1016/j.jelekin.2003.09.008
Barr, A. E., Barbe, M. F., & Clark, B. D. (2004). Work-Related Musculoskeletal Disorders of the Hand and Wrist: Epidemiology, Pathophysiology, and Sensorimotor Changes. The Journal of Orthopaedic and Sports Physical Therapy, 34(10), 610–627.
Benedict Martin Wand. (2008). Chronic non-specific low back pain – sub-groups or a single mechanism? | BMC Musculoskeletal Disorders | Full Text. https://bmcmusculoskeletdisord.biomedcentral.com/articles/10.1186/1471-2474-9-11
Bk, C., L, B., & B, V. (2009, April). A New Integrative Model of Lateral Epicondylalgia. British Journal of Sports Medicine; Br J Sports Med. https://doi.org/10.1136/bjsm.2008.052738
Clays, E., De Bacquer, D., Delanghe, J., Kittel, F., Van Renterghem, L., & De Backer, G. (2005). Associations between dimensions of job stress and biomarkers of inflammation and infection. Journal of Occupational and Environmental Medicine, 47(9), 878–883. https://doi.org/10.1097/01.jom.0000171056.22917.ad
Costigan M. (2009). Neuropathic Pain. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2768555/
Dennett, X., & Fry, H. J. (1988). Overuse syndrome: A muscle biopsy study. Lancet (London, England), 1(8591), 905–908. https://doi.org/10.1016/s0140-6736(88)91714-x
Foong, M. C., Adon, M. Y., B, R., & Azuhairi, A. A. (2014). PREVALENCE OF MUSCULOSKELETAL SYMPTOMS AMONG PRODUCTION LINE WORKERS IN A PRINTING MANUFACTURING COMPANY, MALAYSIA. International Journal of Public Health and Clinical Sciences, 1(1), 109–117.
Freeland, A. E., Tucci, M. A., Barbieri, R. A., Angel, M. F., & Nick, T. G. (2002). Biochemical evaluation of serum and flexor tenosynovium in carpal tunnel syndrome. Microsurgery, 22(8), 378–385. https://doi.org/10.1002/micr.10065
GBD 2017 Disease and Injury Incidence and Prevalence Collaborators. (2018). Global, regional, and national incidence, prevalence, and years lived with disability for 354 diseases and injuries for 195 countries and territories, 1990-2017: A systematic analysis for the Global Burden of Disease Study 2017. Lancet (London, England), 392(10159), 1789–1858. https://doi.org/10.1016/S0140-6736(18)32279-7
Ghasemkhani, M. (2008). Musculoskeletal Symptoms In Workers: International Journal of Occupational Safety and Ergonomics: Vol 14, No 4. https://www.tandfonline.com/doi/abs/10.1080/10803548.2008.11076784
Grooten, W. (2006). WORK AND NECK/SHOULDER PAIN. 76.
Ha, C., Roquelaure, Y., Leclerc, A., Touranchet, A., Goldberg, M., & Imbernon, E. (2009). The French Musculoskeletal Disorders Surveillance Program: Pays de la Loire network. Occupational and Environmental Medicine, 66(7), 471–479. https://doi.org/10.1136/oem.2008.042812
Harcombe, H., McBride, D., Derrett, S., & Gray, A. (2010). Physical and psychosocial risk factors for musculoskeletal disorders in New Zealand nurses, postal workers and office workers. Injury Prevention, 16(2), 96–100. https://doi.org/10.1136/ip.2009.021766
Hirata, H., Tsujii, M., Yoshida, T., Yoshida, K. I., Morita, A., Okuyama, N., Nagakura, T., Sugimoto, T., Fujisawa, K., & Uchida, A. (2005). MMP-2 expression is associated with rapidly proliferative arteriosclerosis in the flexor tenosynovium and pain severity in carpal tunnel syndrome. The Journal of Pathology, 205(4), 443–450. https://doi.org/10.1002/path.1709
Kuiper, J., Verbeek, J., Everts, V., Straub, J., & Frings-Dresen, M. (2005). Serum markers of collagen metabolism: Construction workers compared to sedentary workers. Occupational and Environmental Medicine, 62(6), 363–367. https://doi.org/10.1136/oem.2004.016998
Kuner, R., & Flor, H. (2017). Structural plasticity and reorganisation in chronic pain. Nature Reviews Neuroscience, 18(1), 20–30. https://doi.org/10.1038/nrn.2016.162
Larsson, B., Björk, J., Elert, J., Lindman, R., & Gerdle, B. (2001). Fibre type proportion and fibre size in trapezius muscle biopsies from cleaners with and without myalgia and its correlation with ragged red fibres, cytochrome-c-oxidase-negative fibres, biomechanical output, perception of fatigue, and surface electromyography during repetitive forward flexions. European Journal of Applied Physiology, 84(6), 492–502. https://doi.org/10.1007/s004210100409
Magee, D. J., Zachazewski, J. E., Quillen, W. S., & Manske, R. C. (2015). Pathology and Intervention in Musculoskeletal Rehabilitation—E-Book. Elsevier Health Sciences.
Musculoskeletal conditions. (2018). https://www.who.int/news-room/fact-sheets/detail/musculoskeletal-conditions
Nelson, N. A., Park, R. M., Silverstein, M. A., & Mirer, F. E. (1992). Cumulative trauma disorders of the hand and wrist in the auto industry. American Journal of Public Health, 82(11), 1550–1552.
Perry, S. M., McIlhenny, S. E., Hoffman, M. C., & Soslowsky, L. J. (2005). Inflammatory and angiogenic mRNA levels are altered in a supraspinatus tendon overuse animal model. Journal of Shoulder and Elbow Surgery, 14(1 Suppl S), 79S-83S. https://doi.org/10.1016/j.jse.2004.09.020
Rahmani Nahid. (2013). (PDF) Work related neck pain in Iranian dentists: An epidemiological study. https://www.researchgate.net/publication/235628882_Work_related_neck_pain_in_Iranian_dentists_An_epidemiological_study
Snodgrass, S. J., Heneghan, N. R., Tsao, H., Stanwell, P. T., Rivett, D. A., & Van Vliet, P. M. (2014). Recognising neuroplasticity in musculoskeletal rehabilitation: A basis for greater collaboration between musculoskeletal and neurological physiotherapists. Manual Therapy, 19(6), 614–617. https://doi.org/10.1016/j.math.2014.01.006
Stauber, W. T., & Willems, M. E. T. (2002). Prevention of histopathologic changes from 30 repeated stretches of active rat skeletal muscles by long inter-stretch rest times. European Journal of Applied Physiology, 88(1–2), 94–99. https://doi.org/10.1007/s00421-002-0672-7
Suzuki, T., & Yamamoto, M. (2015). Molecular basis of the Keap1-Nrf2 system. In Free Radical Biology and Medicine (Vol. 88). Elsevier Inc. https://doi.org/10.1016/j.freeradbiomed.2015.06.006
van der Beek, A. J., Dennerlein, J. T., Huysmans, M. A., Mathiassen, S., Burdorf, A., van Mechelen, W., van Dieën, J. H., Frings-Dresen, M. H., Holtermann, A., Janwantanakul, P., van der Molen, H. F., Rempel, D., Straker, L., Walker-Bone, K., & Coenen, P. (2017). A research framework for the development and implementation of interventions preventing work-related musculoskeletal disorders. Scandinavian Journal of Work, Environment & Health, 43(6), 526–539. https://doi.org/10.5271/sjweh.3671


